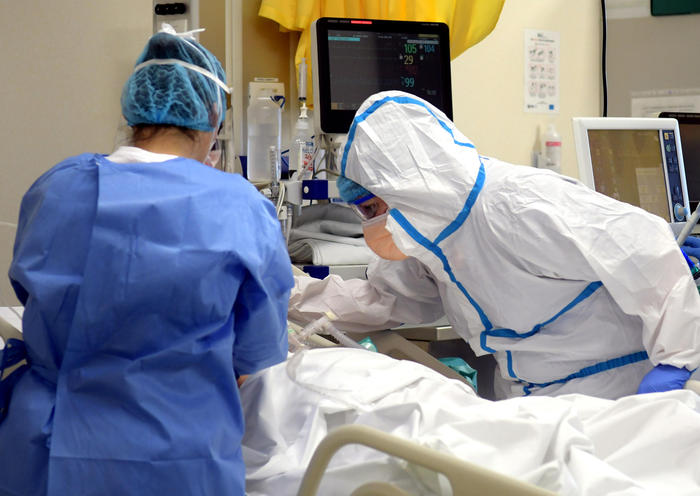
In questi giorni abbiamo visto amici e colleghi spendersi in corsia senza riserve, disposti a lavorare anche il doppio delle ore previste: sono medici, infermieri, operatori sanitari, soccorritori del servizio d’emergenza, mandati al fronte per combattere una guerra lunga ed estenuante, eroi che hanno risposto alla chiamata dello Stato, per farsi garanti del nostro diritto alla salute e alla vita; ma c’è qualcosa di meno eroico nelle condizioni in cui sono stati costretti a operare durante le prime settimane di diffusione dell’epidemia: il rischio al quale sono stati esposti, compiendo il proprio dovere, in assenza degli adeguati dispositivi di protezione individuale.
I coronavirus hanno dimensioni di 100-150 nanometri di diametro (600 volte più piccoli di un capello) e si trasmettono mediante goccioline (droplets) delle secrezioni di naso e bocca, emanate durante la respirazione, quando si parla, e in maggiori quantità in caso di tosse e starnuti. Queste goccioline possono raggiungere anche dimensioni di pochi micron nel caso di formazione di aerosol, come accade in alcune manovre sanitarie.
Ma andiamo più a fondo nella questione, cercando di capire quali presidi, sarebbero stati utili per scongiurare la diffusione del virus tra gli operatori sanitari, e in alcuni casi salvare le loro vite.
Vale la pena a tale proposito, spendere qualche parola sui DPI in genere, per arrivare a comprenderne la reale importanza in ambito medico e nella fattispecie, epidemiologico.
Per dispositivo di protezione individuale (DPI) si intende qualsiasi attrezzatura destinata ad essere indossata e tenuta dal lavoratore allo scopo di proteggerlo contro uno o più rischi presenti nell’attività lavorativa, suscettibili di minacciarne la sicurezza o la salute durante il lavoro, nonché ogni complemento o accessorio destinato a tale scopo.
L’art. 76 del D.Lgs. n. 81/08 indica le caratteristiche che devono avere i DPI per poter essere utilizzati:
- devono essere adeguati ai rischi da prevenire e alla loro entità senza comportare di per sé un rischio maggiore
- devono essere adeguati alle condizioni esistenti sul luogo di lavoro
- devono essere rispondenti alle esigenze ergonomiche o di salute del lavoratore
- devono poter essere adattabili all’utilizzatore secondo le sue necessità
- devono essere in possesso dei requisiti essenziali intrinseci di sicurezza, cioè essere conformi alle norme di cui al D.Lgs. 4 dicembre 1992, n. 475 (marcatura CE) e sue successive modificazioni.
I DPI sono classificati in base alle parti del corpo che devono proteggere (allegato VIII del D.Lgs. n. 81/08):
- dispositivi di protezione della testa
- dispositivi di protezione dell’udito
- dispositivi di protezione degli occhi e del viso
- dispositivi di protezione delle vie respiratorie
- dispositivi di protezione delle mani e delle braccia
- dispositivi di protezione dei piedi e delle gambe
- dispositivi di protezione della pelle
- dispositivi di protezione del tronco e dell’addome
- dispositivi di protezione dell’intero corpo
- indumenti di protezione
Quali sono i dispositivi di protezione individuale da adottarsi nelle operazioni potenzialmente esponenti a rischio di infezioni respiratorie, in ambito sanitario?
In presenza o sospetto di infezioni respiratorie (TBC, morbillo, varicella, SARS-CoV-2), per il personale sanitario è obbligatorio l’uso di mascherine per la protezione delle vie respiratorie con filtro di classe FFP3(S)e di sovracamice.
In caso di procedura di Intubazione endotracheale è tassativa l’esecuzione in asepsi, con dispositivi di protezione per l’operatore, sterili, uso di mascherina (come detto in precedenza di categoria FFP3, in caso di infezioni respiratorie) e occhiali o visiera, nonché sovracamice non sterile.
Gli indumenti di protezione da agenti biologici1) (camici con maniche lunghe, completo giacca con maniche lunghe e pantaloni, tuta intera con maniche lunghe) devono essere sempre scelti tenendo conto dell’attività svolta, tuttavia ci sono alcune regole generali a cui attenersi:
- protezione delle parti anatomiche esposte che possono comprendere la base del collo, il busto, le braccia e le gambe;
- i camici devono avere lunghezza almeno al di sotto del ginocchio;
- l’indumento deve essere realizzato con maniche lunghe le cui estremità devono essere provviste di elastici e aderire ai polsi per impedire l’esposizione della parte interna delle braccia;
- gli indumenti costituiti da più parti devono essere progettati in modo tale da garantire la protezione di tutte le prevedibili posture di lavoro;
- deve sempre essere assicurata un’adeguata protezione lungo le parti di chiusura;
- gli indumenti devono essere indossati per tutto il tempo in cui permane il rischio di esposizione agli agenti biologici;
- per gli agenti biologici di gruppo 3 è consigliabile la tuta intera, che diventa obbligatoria quando si manipolano agenti del gruppo 4;
- nel caso di utilizzo di agenti biologici dei gruppi 3 e 4 le parti di chiusura degli indumenti devono essere posizionate sul retro;
- gli indumenti devono sempre adattarsi alle esigenze lavorative e devono garantire il comfort durante tutto il periodo del loro impiego.
È doveroso a questo punto un piccolo inciso sulle mascherine, di cui tanto si parla in questi giorni;
le mascherine di protezione si dividono in due macro categorie: quelle chirurgiche, pensate esclusivamente per proteggere il paziente dalla contaminazione da parte degli operatori sanitari (possiamo dunque considerarle un presidio utile, in presenza della dovuta distanza sociale, per limitare il contagio in ambienti extra lavorativi, in quanto proteggono la collettività dalla diffusione delle cosiddette droplets, ma non chi le indossa da eventuali agenti biologici esterni), e le FFP1, FFP2 e FFP3, pensate per proteggere gli operatori dalla contaminazione esterna e per questo definite Dpi (Dispositivi di protezione individuale).
Vien da sé che ci riferiamo con il termine DPI, esclusivamente alle mascherine di classe FFP.
Dispositivi di protezione individuale e contenimento: di chi è la responsabilità?
Dal punto di vista legale è una precisa responsabilità del datore di lavoro mettere a disposizione dei lavoratori i necessari DPI e provvedere affinchè vengano utilizzati; non fa certo eccezione in questo senso la sanità pubblica, che si è rivelata assolutamente mancante ed impreparata ad affrontare un’emergenza, per la quale da anni era previsto lo sviluppo preventivo di specifici piani di azione, con il conseguente approvvigionamento dei dispositivi idonei, nelle adeguate quantità.
Il datore di lavoro è infatti il soggetto su cui grava l’obbligo primario e indelegabile di valutare i rischi e conseguentemente individuare le misure di prevenzione e protezione, nonché le procedure per l’attuazione delle misure da realizzare, e dei ruoli dell’organizzazione aziendale che vi debbono provvedere (unicamente soggetti in possesso di adeguate competenze e poteri).
Il datore di lavoro o il dirigente (es. il direttore tecnico o comunque un direttore nel cui incarico aziendale rientri tale obbligo) ai sensi dell’art. 18 c. 1 lett. d) deve dunque fornire ai lavoratori i necessari e idonei dispositivi di protezione individuale; in caso di infortunio o malattia professionale, sotto il profilo Medico Legale, si delinea infatti una colpa specifica a carico del datore di lavoro o del dirigente, nel caso l’evento lesivo sia correlato all’inosservanza di tale obbligo.
Ciò che più ci lascia perplessi è l’eterogeneità della gestione sul territorio, di quegli atti finalizzati al contenimento e alla prevenzione: in molte regioni i medici e gli operatori (non solo ospedalieri, si pensi agli specialisti di medicina generale, operatori del servizio di continuità assistenziale e soccorritori del 118) venuti in contatto con i soggetti Covid-19, non sono stati sottoposti a tampone, finché non hanno manifestato i primi sintomi, o addirittura, posti in quarantena con diagnosi di infezione da SARS-CoV-2 su base esclusivamente sintomatologica, non sono stati sottoposti al tampone per la conferma della diagnosi di guarigione, prima della ripresa dell’attività professionale.
Se a questo aggiungiamo la cronica carenza di dispositivi di protezione individuale, soprattutto di mascherine FFP2 e FFP3, la questione della responsabilità si fa ancora più gravosa.
Il diritto alla salute deve essere garantito sempre e comunque, non solo ai pazienti, ma anche a chi se ne prende cura. La conseguenza di tale superficialità, consiste nella concreta possibilità che gli ospedali divengano, piuttosto che luoghi di cura, vere e proprie aree ad alto rischio di contagio.
1). Art. 268. – Classificazione degli agenti biologici
- Gli agenti biologici sono ripartiti nei seguenti quattro gruppi a seconda del rischio di infezione:
- agente biologico del gruppo 1: un agente che presenta poche probabilità di causare malattie in soggetti umani;
- agente biologico del gruppo 2: un agente che può causare malattie in soggetti umani e costituire un rischio per i lavoratori; è poco probabile che si propaghi nella comunità; sono di norma disponibili efficaci misure profilattiche o terapeutiche;
- agente biologico del gruppo 3: un agente che può causare malattie gravi in soggetti umani e costituisce un serio rischio per i lavoratori; l’agente biologico può propagarsi nella comunità, ma di norma sono disponibili efficaci misure profilattiche o terapeutiche;
- agente biologico del gruppo 4: un agente biologico che può provocare malattie gravi in soggetti umani e costituisce un serio rischio per i lavoratori e può presentare un elevato rischio di propagazione nella comunità; non sono disponibili, di norma, efficaci misure profilattiche o terapeutiche.
- Nel caso in cui l’agente biologico oggetto di classificazione non può essere attribuito in modo inequivocabile ad uno fra i due gruppi sopraindicati, esso va classificato nel gruppo di rischio più elevato tra le due possibilità.
Per l’accertamento della malattia professionale, causata da mancanza di DPI per inadempienza da parte del datore di lavoro, lo Studio Medico Legale Barulli, offre un servizio di consulenza, nelle città di Bari, Milano e Cremona.